Entzündliche Erkrankungen
Entzündliche Erkrankung der Nase und Nasennebenhöhlen können in Entzündungen der äußeren und der inneren Nase unterteilen.
Entzündliche Erkrankungen der äußeren Nase:
Furunkel:
Der Furunkel ist eine Entzündung des Haarbalgs und des umgebenden Gewebes. Es handelt sich häufig um eine Infektion mit Staphylokokken oder Mischinfektionen. Kommt es zu einem Verschmelzen mehrerer Furunkel oder entzünden sich mehrere benachbarte Haarbälge, so entsteht ein Karbunkel. Nasenfurunkel können an der äußeren Nase entstehen. Viel häufiger gehen sie jedoch von den Haaren des Naseneingangs aus und sind demnach eher den Entzündungen der inneren Nase zuzuordnen. Da es sich um eine umschriebene Eiteransammlung handelt, gilt hier in der Regel der chirurgische Leitspruch „ubi pus ibi evacua“, d.h. der Furunkel wird inzidiert und der Eiter drainiert. Bei umschriebenen Befunden kann eine lokal antibiotische Therapie ausreichend sein. Bei ausgeprägten Befunden kann eine systemische Antibiose notwendig werden. Aufgrund der typischen Erreger erfolgt diese mit einem Aminopenicillin oder Cephalosporin.
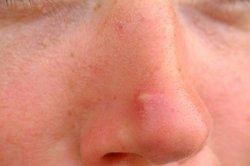 |
| Nasenfurunkel |
Erysipel:
Die Entzündung breitet sich entlang der Lymphspalten des Koriums aus. Erreger sind meist ß-hämolysierende Streptokokken. Sie gelangen in der Regel durch eine Eintrittspforte, wie eine kleine Verletzung oder Rhagaden in die Haut. Es kommt zu einer flächigen mehr oder weniger scharf begrenzten Rötung mit unterschiedlich ausgeprägter Ödembildung. Die Therapie ist eine systemische Antibiotikatherapie mit Penicillin V p.o. oder Penicillin G i.v., je nach Schwere des Krankheitsbildes. Lokal können desinfizierende Umschläge mit z.B. Octenisept® oder Koriandersalbe angewendet werden
Komplikation des zentralen Gesichtserysipels:
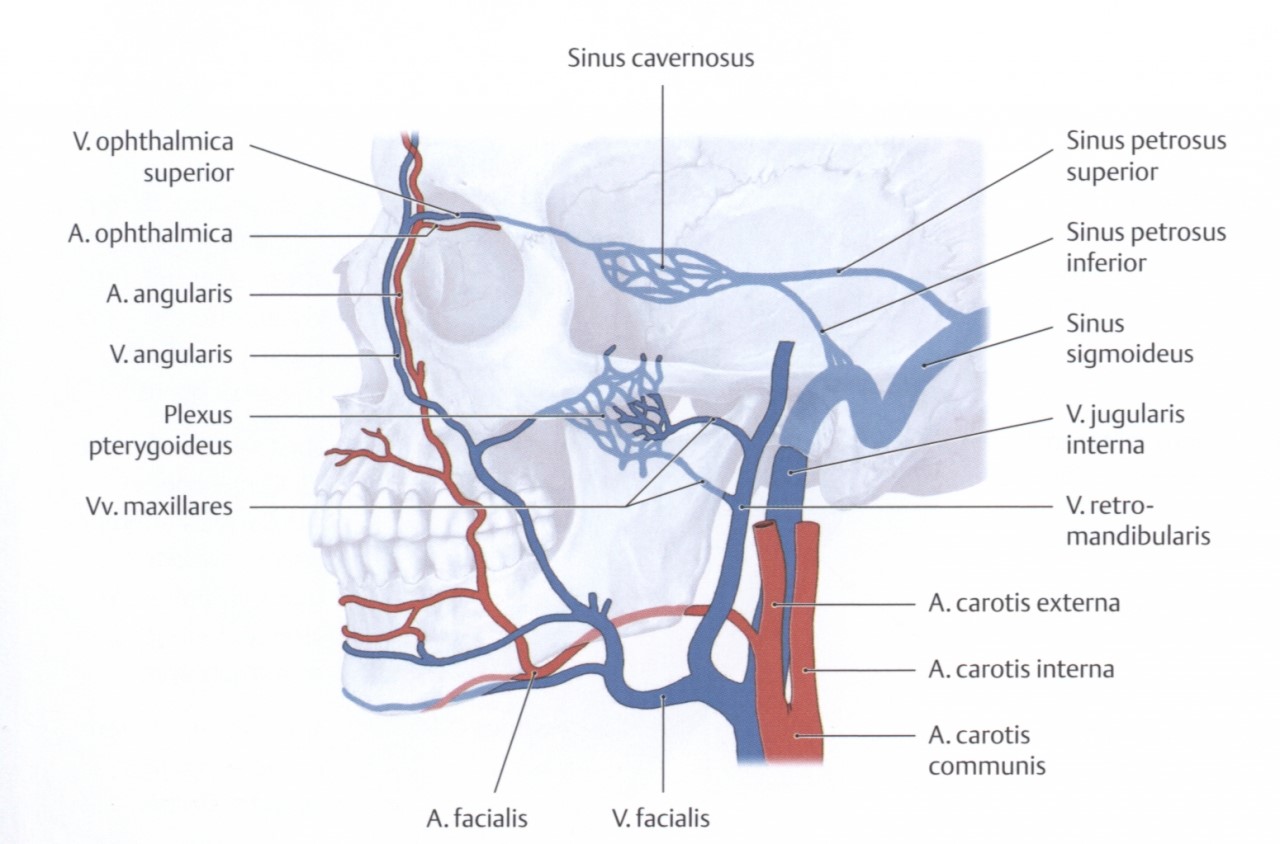
Entzündungen im zentralen Gesichtsbereich können nach zentral fortgeleitet werden. Ursache ist eine Verbindung des Stromgebiets der V. facialis über die V. angularis und die V. ophthalmica zum Sinus cavernosus. Die V. angularis liegt im medialen Augenwinkel oberflächlich unter der Haut. Eine Beteiligung der Vene mit der Gefahr der Fortleitung der Entzündung macht sich durch einen Druckschmerz der Vene bemerkbar. Tritt dieser auf, muss die Vene unterbunden werden. Dies ist in Lokalanästhesie möglich.
 |
|
© Schuenke et al., Prometheus, Thieme, 2006 |
Entzündliche Erkrankungen der inneren Nase:
Allergische Rhinitis:
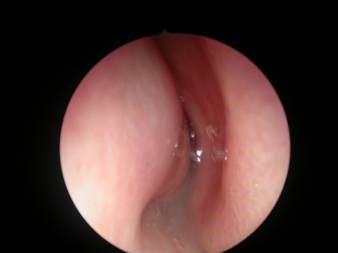
Die allergische Rhinitis ist mir einer Lebenszeitprävalenz von 20 % eine häufige Erkrankung. Ausgelöst wird sie meist durch Pollen (z.B. Bäume, Gräser, Kräuter), Milben, Schimmelpilzsporen und Tierepithelien. Symptome sind Niesreiz, wässrige Rhinorrhoe, Nasenatmungsbehinderung, Juckreiz. Evtl. können gleichzeitig okkuläre Symptome, wie Juckreiz der Augen und Augentränen vorliegen. Es handelt sich um eine IgE-vermittelte zelluläre Entzündungsreaktion. Allergen-spezifisches IgE ist auf Mastzellen gebunden. Kontakt mit dem Allergen führt zu einer Quervernetzung des gebundenen IgE und zu einer Degranulation der Mastzelle. Die Diagnose erfolgt typischerweise durch Hauttests (Prick, epikutan) oder in-vitro durch Nachweis von spezifischem IgE im Serum. Der Nachweis einer Sensibilisierung hat für sich noch keine Relevanz. Sie muss immer mit Symptomen des Patienten korreleiert werden, da eine Therapie sonst nicht indiziert ist. Falls die Anamnese unklar ist oder Patienten viele Sensibilisierungen aufweisen und nicht klar ist, welche relevant sind, können Provokationstests (nasal, konjunktival, bronchial) durchgeführt werden. Die Therapie fußt auf drei Säulen:
I. Allergenkarenz: Meiden des auslösenden Allergens. Nicht immer möglich.
II. Medikamentöse Therapie: Antihistaminika, Steroide (topisch, systemisch), Leukotrienantagonisten, Mastzelstabilisatoren
III. Spezifische Immuntherapie: Subcutan oder sublingual (Tabletten oder Tropfen). Einzige ursächliche Therapie. Aufsteigende Dosen des Allergens bei subcutaner Therapie, feste Dosis bei sublingualer Therapie. Dauer: Empfehlung 3 Jahre. Shift der Immunantwort von IgE zu IgG.
 |
 |
|
Allergische Rhinitis: Typisches Bild mit blasser ödematöser Schleimhaut und wässriger Rhinorrhoe |
|
Akute Rhinosinusitis (ARS):
Es wird aktuell nicht mehr zwischen der Rhinitis und der Sinusitis unterschieden, da es keine festen anatomischen Grenzen gibt und in der Regel eine gemeinsame Beteiligung der Schleimhäute der Nase und Nasennebenhöhlen vorliegt. Die akute Rhinosinusitis ist in der Regel viral bedingt. Häufige Erreger sind Rhino-, Korona-, Parainfluenza-, RS-, Influenza- und Adenoviren. Typische Symptome sind Niesreiz, nasale Obstruktion, Riechminderung und Rhinorrhoe, evtl. begleitet von Allgemeinsymptomen.
Sie ist in der Regel selbstlimitierend und bedarf lediglich einer symptomatischen Therapie (Analgesie, abschwellende Nasentropfen, Nasendusche). Die bakterielle ARS entsteht in der Regel durch eine Superinfektion im Verlauf der Erkrankung. Häufige Erreger sind Streptococcus pneumoniae, Haemophilus influenzae und Moraxella catharrhalis. Eine Ausnahme ist die dentogene ARS. Hier kommt es durch die Fortleitung einer Entzündung des Zahnhalteapparates zu einer Entzündung primär der Kieferhöhle, die sich auf weitere Nasennebenhöhlen ausweiten kann. Diese ist primär bakteriell und häufig eine Mischinfektion durch aerobe und anaerobe Keime. Folgende Kriterien sprechen für eine bakterielle Superinfektion:
- Beschwerden > 10 Tage
- Beschwerdezunahme nach 5 Tagen
- Dauer < 12 Wochen (danach chronische Rhinsinositis)
Außer den zuvor genannten symptomatischen Maßnahmen ist hier eine antibiotische Therapie indiziert. Entsprechend der erwarteten Bakterien erfolgt eine kalkulierte antibiotische Therapie mit z.B. Amoxicillin, Cephalosporinen oder Trimethoprim/Sulfamethoxazol. Ein Abstrich hat nur eine geringe Wertigkeit, da es häufig zu Kontaminationen kommt und wird in der Regel nicht durchgeführt.
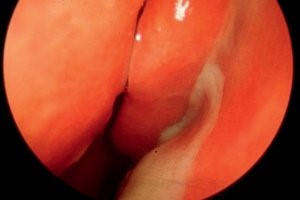 |
 |
|
ARS mit Beteiligung der Nasennebenhöhlen mit Pus im mittleren Nasengang |
|
Komplikationen der ARS und ihre Therapie:
- orbitale Komplikationen
- Lidödem: Bulbusmotilität intakt, medikamentöse Therapie (abschwellenden Nasentropfen und Antibiotika)
- Periostitis: Bulbusmotiltät intakt, medikamentöse Therapie (s.o.) und ggf. operative Sanierung des Sinus
- subperiostaler Abszess: Eiter zwischen Knochen und Periost, Protrusio Bulbi mit eingeschränkter Motilität, medikamentöse Therapie + operative Sanierung des Sinus + Abszessentlastung
- Orbitaphlegmone: bulbärer Eitereinbruch, starke Protrusio bulbi mit Doppelbildern und Gefahr Visusverlust, Augenärztliches Konsil + medikamentöse Therapie + Sinus-Sanierung + bulbäre Abszessentlastung
- Sinus cavernosus-Thrombose: Thrombophlebitis mit Lidödem und Exophthalmus, medikamentöse Therapie, operative Sanierung und Heparinisierung
- intracranielle Komplikationen
- Meningitis: Antibiotikatherapie
- Enzephalitis: Antibiotikatherapie
- subdurale, epidurale, cerebrale Empyeme oder Abszesse: Antibiotikatherapie, Abszessentlastung und Sinus-Sanierung
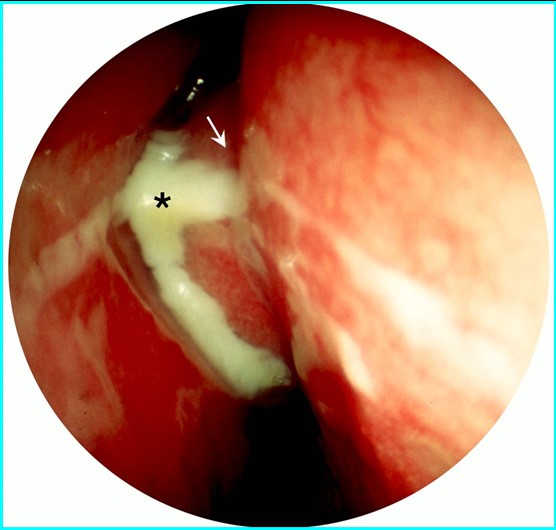
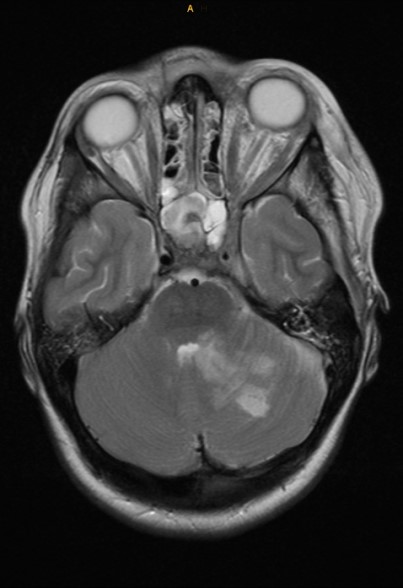 |
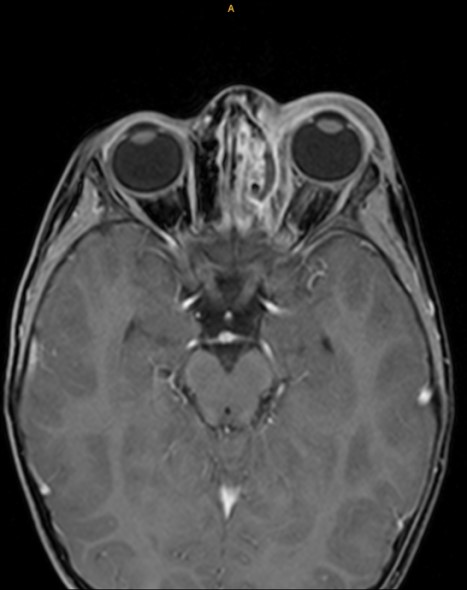 |
| Orbitaphlegmone links | Subperiostalabszess links |
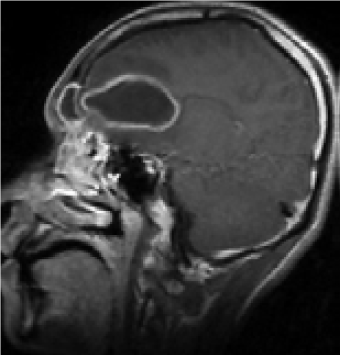 |
| Frontalhirnabszess bei ARS |
Chronische Rhinosinusitis:
Die Chronische Rhinosinusitis (CRS) ist durch die folgenden Kriterien definiert:
Nasenatmungsbehinderung und/oder Rhinorrhoe
+/- Gesichtsschmerz/Druck
+/- Hyposmie
und
endoskopische Veränderungen und/oder typische Zeichen im CT
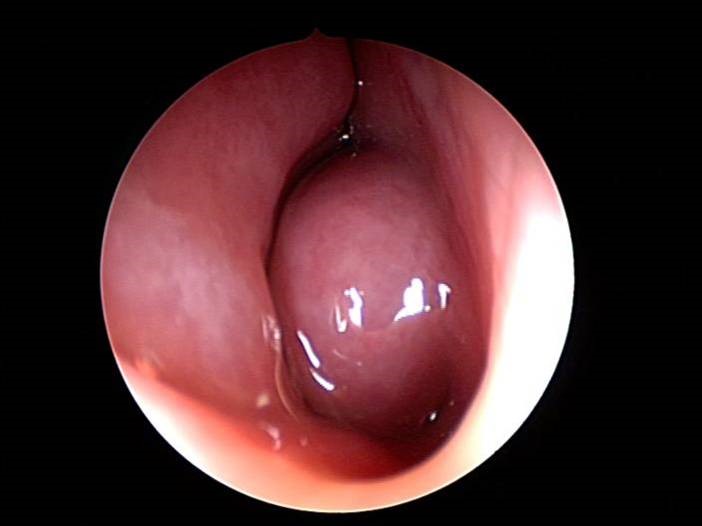
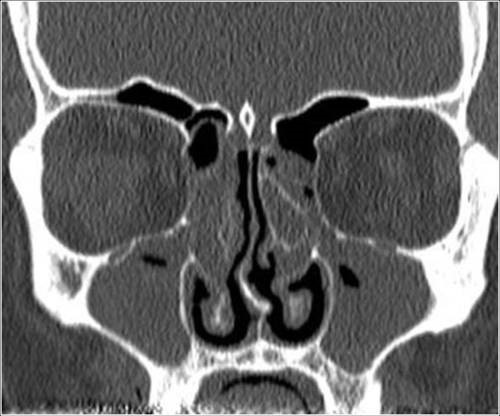
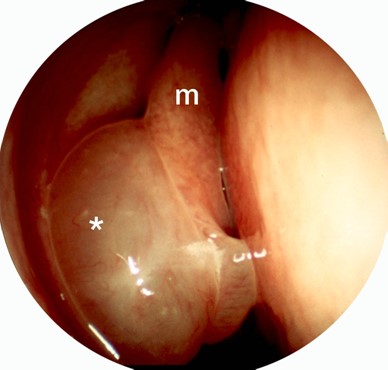
Es wird eine nicht-polypöse und eine polypöse Form unterschieden. Bei der nicht-polypösen (CRSsNP) Form zeigt sich in der Rhinoskopie/Nasenendoskopie ein unauffälliger Befund, evtl. Sekret im mittleren Nasengang. Im CT der Nasennebenhöhlen zeigt sich jedoch eine Schleimhautschwellung in den Nasennebenhöhlen als Zeichen der chronischen Entzündung der Schleimhaut. Bei der polypösen Form (CRSWNP) zeigen sich Polypen im mittleren Nasengang oder bereits der Nasenhaupthöhle. Polypen bestehen aus ödematöser Nasennebenhöhlenschleimhaut, die sich in die Nasenhaupthöhle ausbreitet.
 |
 |
| CT einer CRS mit Schleimhautschwellung in den Kieferhöhlen und Siebbeinzellen |
Polyp im mittleren Nasengang rechts |
Wir wissen heute noch recht wenig über die Pathogenese der CRS. Aus diesem Grund gibt es nur wenig Evidenz für die Therapie. Die Therapie der CRS ist zunächst medikamentös. Die beste Evidenz findet sich für die topische Steroidtherapie und Nasenspülungen. Bei der CRSsNP kann zusätzlich eine antibiotische Therapie versucht werden, bei der CRSwNP eine systemische Steroidtherapie. Die Therapie mit Biologika ist ein vielversprechender Ansatz in der Therapie der CRSwNP. Kommt es nach adäquater medikamentöser Therapie nicht zu einer anhaltenden oder ausreichenden Besserung, kann eine Operation indiziert sein. Durch die Operation werden die natürlichen Ostien der NNHs vergrößert, entzündete Schleimhaut/Polypen im NNH-Eingang entfernt, sodass die NNHs weider pneumatisiert werden und die topische Therapie (z.B. Nasenspülung, Glukokorticoid-Spray) wieder Zugang zur entzündeten Schleimhaut findet. Diese wird heute in der Regel endonasal endoskopsich durchgeführt.
 |
|
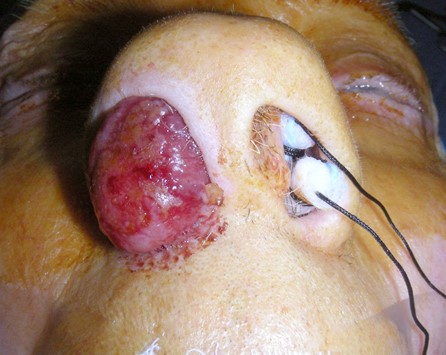
Ausgeprägte Polyposis rechts |